শুরুর কথা
আরইউন অ্যাকারনেখট বলেছেন ১৮৪৮ সাল থেকে লুই পাস্তুর এবং ক্লদ বার্নার্ডের হাত ধরে মেডিসিনের উত্তরণ ঘটে “হসপিটাল মেডিসিন” থেকে “ল্যাবরেটরি মেডিসিন”-এ – “In 1848, a new medicine, “laboratory medicine,” made its appearance in Paris under the leadership of Louis Pasteur, Claude Bernard, and the Societe de Biologie.”। (Erwin Ackernecht, Medicine at the Paris Hospital 1794-1848, p. xiii)
ল্যাবরেটরি মেডিসিনের গুরুত্ব মেডিসিনের জগতে সংশয়াতীতভাবে প্রতিষ্ঠিত হবার পরিণতিতে বিভিন্ন অজানা রোগের উৎস হিসেবে নিত্যনতুন জীবাণু আবিষ্কৃত হতে শুরু করল। মেডিসিনের জগতে প্রাধান্যকারী পূতিবাষ্পের তত্ত্ব (miasmatic theory) বিদায় নিল। এতদিন যে গ্রীষ্মপ্রধান অঞ্চলকে, প্রধানত এশিয়া এবং আফ্রিকাকে, মনে করা হত চিরস্থায়ী ইউরোপীয় উপনিবেশের অনুপযুক্ত “exotic” “torrid zone” হিসেবে তার পরিবর্তে এসব অঞ্চলে যে ধরনের রোগের প্রাদুর্ভাব ঘটে তার উৎস হিসেবে নির্ণীত হল বিভিন্ন ধরনের জীবাণু বা ভেক্টর, ছত্রাক বা ব্যাক্টেরিয়া। ফলে এদের জব্দ করার নতুন সব উপায় আবিষ্কৃত হতে শুরু করল। মেডিসিনের প্রধান শাখা ক্লিনিক্যাল মেডিসিন আরও প্রসারিত রূপে আবির্ভূত হল, যার নতুন নাম দেওয়া হল “ট্রপিক্যাল মেডিসিন”। মেডিসিনের এই নতুন শাখার হাতিয়ার হল মাইক্রোস্কোপ এবং জ্ঞানতত্ত্ব (epistemology) হল রোগের জার্ম থিওরি। নন্দিনী ভট্টাচার্য বলেছেন – “The perception of the ‘tropics’ itself changed from the abundant and the paradisiacal in the sixteenth century to dark, dank territories that generated ‘putrefaction’, disease and death by the mideighteenth century.” (“Disease and Colonial Enclaves”, Contagion and Enclaves: Tropical Medicine in Colonial India, 2012)
“ট্রপিক্যাল মেডিসিন”-এর জনক স্যার প্যাট্রিক ম্যানসন ১৮৯৮ সালে প্রকাশিত তাঁর লেখা প্রায় ৭০০ পৃষ্ঠার Tropical Diseases পুস্তকের ভূমিকায় জানিয়েছিলেন – “The title which I have elected to give to this work, TROPICAL DISEASES, is more convenient than accurate. If by “tropical diseases” be meant diseases peculiar to, and confined to, the tropics, then half a dozen pages might have sufficed for their description”। তাহলে দুটি বিষয় বোঝা গেল – (১) ট্রপিক্যাল ডিজিজেজ এই শব্দবন্ধ যত না সঠিক তার চাইতে বেশি সুবিধেজনক, এবং (২) হাফ ডজন পাতায় এই বিশেষ রোগের বর্ণনা করে ফেলা যায়, যদি শুধুমাত্র “ট্রপিকস”-এর বিবরণ দেওয়া যায়। তাহলে প্রায় ৭০০ পৃষ্ঠার বৃহৎ পুস্তক লিখতে হল কেন? এর উত্তর দিয়েছেন ম্যানসন – “I employ the term “tropical” in a meteriological rather than geographic sense” – অর্থাৎ ভৌগোলিক অর্থের পরিবর্তে আবহাওয়া সংক্রান্ত অর্থে এই টার্মকে ম্যানসন ব্যবহার করেছেন। এরপরে বললেন – “In the tropics, as in temperate climates, in the European and in the native alike, nearly all disease is of specific origin … Modern science has clearly shown that nearly all diseases, directly or indirectly, are caused by germs.”
১৮৯৬ সালে জার্ম থিওরির জয়জয়কার। বায়োলজির জগতে আক্রমণ ও যুদ্ধের মেটাফর উৎপাদন করা তো শুরুই হয়ে গিয়েছিলো ঊনবিংশ শতকের শেষভাগ থেকে (দ্রষ্টব্যঃ Laura Otis, Membranes: Metaphors of Invasion in Nineteenth-Century literature, Science and Politics) লরা অটিস বলছেন _ “the imperialistic culture which offers the same metaphors to scientists and novelists, shapes both biology and literature by shaping the language through they express themselves.” (পৃঃ ৩) এই মেটাফরগুলো সামরিক মেটাফর হিসবে, যেমন ‘microbe hunters’, ‘interior resitance’ ইত্যাদি চিত্রকল্প দিয়ে ব্যবহার করা হত। তিনি আরও বলছেন – “The person contrasted radically from the self which physicians experienced and expected as a sign of health, namely a modern, secular, and individual self – unitary, self-bounded, internalized, responsible, and cut off from direct divine intervention.” (পৃঃ ১৭৫, অ্যান গোল্ডবার্গকে উদ্ধৃত করে।)
যাহোক, ম্যানসনের লিখিত ভূমিকায় ফিরে আসি। তিনি জানালেন প্রকৃত অর্থে “two or three comparatively unimportant diseases strictly deserve that title”। অস্যার্থ, ট্রপিক্যাল ডিজিজের চরিত্রগতভাবে গোত্রভুক্ত দুটি বা তিনটি রোগ। তাসত্ত্বেও এই বৃহদাকৃতি পুস্তক রচনার কারণ “the expression “tropical diseases” be held to include all diseases occurring in the tropics, then the work would require to cover almost the entire range of medicine; for the diseases of the temperate climates are also, and in almost every instance, to be found in tropical climates.”
কার্যত যেটা হল তাহল একদিকে “tropical diseases” দিয়ে আলাদা করে ভৌগোলিকভাবে ‘নেটিভরা’ এক বিশেষ অঞ্চলের বাসিন্দা বা সাদা সাহেবদের ‘অপর’ (other) এটা যেমন জ্ঞানতাত্ত্বিক জগতে প্রতিষ্ঠিত হল, অন্যদিকে তেমনি “the diseases of the temperate climates are also, and in almost every instance, to be found in tropical climates” এই সূত্রায়নের ফলে মূল ধারার মেডিসিনের মধ্যে অন্তর্ভুক্ত হল ট্রপিক্যাল ডিজিজেজ। পরিণতিতে মূল ধারার ক্লিনিক্যাল মেডিসিনের পরিধি আরও বিস্তৃত হল – প্রভুত্বকারী ইউরোপীয় মেডিসিনের ‘self’-এর মাঝে আত্মীকৃত হল ‘other’ ট্রপিক্যাল ডিজিজেজ। এর জন্য ইউরোপীয় স্যানিটেশন এবং হাইজিনকে নেটিভদের জীবনযাত্রার অঙ্গীভূত করে তুলতে হবে। এর ফলশ্রুতি হল – “An essential aspect of these activities was, moreover, to instil the population at large with an adequate understanding of the principles of governing health and sickness … Medicine thus acquired a political status inasmuch as it gained a new relevance to the interests of the state.” (Stephen Jacyna, The Western Medical Tradition 1800 to 2000, 2006, p. 82) আধুনিক রাষ্ট্রের ‘গভার্নেন্স’-এর বিভিন্ন টেকনিক আয়ত্ব করার মধ্য দিয়ে সভ্যতার সিঁড়ির একেবারে ওপরের ধাপে থাকা ইউরোপীয়দের কাছাকাছি পৌঁছুনোর চেষ্টা করতে পারবে অন-আধুনিক ‘নেটিভ’রা।
লিওনার্ড রজার্সের অধিনায়কত্বে কলকাতায় ক্যালকাটা স্কুল অফ ট্রপিক্যাল মেডিসিন প্রতিষ্টিত হল ১৯১৪ সালে। নেচার-এ লিওনার্ড রজার্সের কৃতিত্ব সম্পর্কে বলা হয়েছিল – “outstanding contributions not only to tropical medicine in general, but particularly and almost uniquely to the practical application of therapeutic measures in the treatment of some of the most important major tropical diseases.” (Nature, May 14, 1938, p. 864) যদিও এখানে মনে রাখা দরকার, ১৮৩০-৩১ সালে উইলিয়াম ব্রুক ও’শনেসি কলেরার রোগীর ক্ষেত্রে ইন্ট্রাভেনাস স্যালাইনের ব্যবহার শুরু করেছিলেন লন্ডনে। টমাস লাট্টা এর ব্যবহারিক প্রয়োগ করেন। কলকাতার এই স্কুলটি মেডিক্যাল কলেজের একটি অংশ ও শাখা হিসেবে প্রতিষ্ঠিত হয়েছিল। ১৯১৪ সালে কলকাতার স্কুল অফ ট্রপিক্যাল মেডিসিনের ভিত্তিপ্রস্তর স্থাপন করা হলেও স্কুলটি চালু হয় ১৯১৫ সাল থেকে। এর কিছুদিন পর থেকে (১৯৩২?) ডিপ্লোমা ইন ট্রপিক্যাল মেডিসিন (D.T.M.) এবং লাইসেনশিয়েট ইন ট্রপিক্যাল মেডিসিন (L.T.M.)-এর পঠনপাঠন চালু হয়। (Centenary of the Medical College, ১৯৩৫, পৃঃ ৮৪-৮৯) কলকাতার ট্রপিক্যাল স্কুলের প্রতিষ্ঠা নিয়ে হেলেন পাওয়ার-এর “The Calcutta School of Tropical Medicine: Institutionalizing medical research in the periphery” (Medical History, 1996, 40: 197-214) প্রবন্ধটি সবিশেষ গুরুত্ববাহী। ডেভিড আর্নল্ড জানাচ্ছেন – “Through the determined effort of Sir Leonard Rogers, IMS, Professor of Pathology at Calcutta Medical College, and with support from private funding, in 1921 the Calcutta School of Tropical Medicine was opened as a centre for the investigation of a wide range of tropical diseases.” (Arnold, Science, Technology and Medicine in Colonial India, 2004, p. 145)
(ক্যালকাটা স্কুল অফ ট্রপিক্যাল মেডিসিন)
কলকাতার স্কুল প্রতিষ্ঠার আগে পথিকৃৎ গবেষণাকেন্দ্র হিসেবে লন্ডনের ব্লুমসবেরিতে প্যাট্রিক ম্যানসনের হাত ধরে প্রতিষ্ঠিত হয়েছিল লন্ডন স্কুল অফ ট্রপিক্যাল মেডিসিন – ইউনিভার্সিটি কলেজ অফ লন্ডনের একটি অংশ হিসেবে। ১৮৯৮ সালে প্রকাশিত হয় পূর্বল্লেখিত বিখ্যাত পুস্তক। আর এই স্কুলটি প্রতিষ্ঠিত হয় ১৮৯৯ সালে। এই স্কুল তৈরির জন্য এক ধনী পার্সি বোমানজি দীনশ পেটিট ৬,৬৬৬ পাউন্ড অর্থসাহায্য করেছিলেন। পরে ১৯২৪ সালে এক রয়্যাল চার্টারের মাধ্যমে এই স্কুলটির নামকরণ হয় লন্ডন স্কুল অফ হাইজিন অ্যান্ড ট্রপিক্যাল মেডিসিন। এখানেও দেখতে পাচ্ছি ‘অপর’ ট্রপিক্যাল ডিজিজেজ আত্মীকৃত হচ্ছে ‘self’ মূলধারার মেডিসিনের মধ্যে। ২০১৯-২০ সালে লন্ডন স্কুল অফ হাইজিন অ্যান্ড ট্রপিক্যাল মেডিসিনের আয় ছিল ২৪৩ মিলিয়ন পাউন্ড।
(লন্ডন স্কুলের প্রতিষ্ঠাকালের চিত্র)
ট্রপিক্যাল মেডিসিনের উদ্ভব, বিকাশ, জ্ঞানতাত্ব্বিক অবস্থান এবং বিশিষ্ট রাজনীতি নিয়ে অসংখ্য মূল্যবান গবেষণাগ্রন্থ ও গবেষণাপত্র প্রকাশিত হয়েছে এবং হয়ে চলেছে। চিন্তা ও মননের জগতে এ এক উদ্দীপক আলোচনার ক্ষেত্র। কিন্তু আমি আপাতত সীমাবদ্ধ থাকব মূলত আধুনিক সময়ে এর ফলিত অংশে। বিশেষ করে কোভিড-১৯ অতিমারির ফলে ট্রপিক্যাল মেডিসিনের উপজাত “নেগলেক্টেড ট্রপিক্যাল ডিজিজেজ”-এর ওপরে অতিমারির অভিঘাত নিয়ে।
১৯৪৬ সালে স্যার ফিলিপ ম্যানসন-বার-এর একটি প্রবন্ধ প্রকাশিত হয়েছিল নেচার হেন জার্নালে (মার্চ ১৬, ১৯৪৬) “Tropical Medicine in the British Empire” শিরোনামে। প্রবন্ধের শুরুতেই উইলিয়াম অসলারকে উদ্ধৃত করে জানালেন – “NO one can belittle the weight of responsibility which falls upon the British Colonial Empire at this moment, especially in respect to the health and well-being of those millions of primitive peoples entrusted to its care … Surely no nation in history has ever had such a load of responsibility … we are well-equipped for this second great task-the task of the future, to give the teeming millions of our dependencies that greatest of all blessings in life-good health.” এখানে্ তাঁর ধারণা অনুযায়ী, ট্রপিক্যাল মেডিসিনের গুরুত্ব রয়েছে অনাধুনিক সাম্রাজ্যের বোঝা লক্ষ কোটি নেটিভদের স্বাস্থ্যরক্ষার কাজে। এবং ১৮৭৯ পরবর্তী সময়ে প্যাট্রিক ম্যানসন এবং ১৮৯৭ সালে রোনাল্ড রসের হাত ধরে “to give the teeming millions of our dependencies that greatest of all blessings in life-good health”-এর কাজটি চলতে থাকে।
তাঁর আক্ষেপ ছিল – “We have to get a Koch to find for us the cholera germ, and a Haffkine to protect us from it; a Laveran to teach us what malaria is, a Kitasato to show us the germ of plague, and a Yersin or a Haffkine to cure us of its effects. This is very humiliating to everyone but a cynic. But in this matter of malaria here is a chance for an Englishman to rehabilitate our national character and to point out to the rest of the world how to deal with the most important disease in the world-malaria.” অর্থাৎ, ব্রিটিশদের কাছে একজন কখ নেই যিনি জার্ম থিওরি আবিষ্কার করবেন, একজন প্লেগের জীবানুর আবিষ্কারক কিটাস্টো কিংবা একজন ইয়েরসিন বা হ্যাফকিন নেই। এজন্য “This is very humiliating to everyone but a cynic”। এ কলঙ্ক মোচনের জন্য পৃথিবীর সবচেয়ে গুরুত্বপূর্ণ রোগ ম্যালেরিয়া যে একজন ইংরেজের আবিষ্কার এ সত্যকে পৃথিবীর সামনে প্রতিষ্ঠা করতে হবে। তা নইলে “even in tropical diseases, Frenchmen, Italians, Germans, Americans and even Japanese, are shooting ahead of us.” ঐতিহাসিকভাবে ট্রপিক্যাল মেডিসিনের জন্ম মেডিসিনের জগতে ব্রিটিশদের সম্মান অনেকটা সম্মানজনকভাবে পুনরুদ্ধার করতে সাহায্য করেছে। আগে বলা বৈশিষ্ট্যগুলো ছাড়াও জাতিগত উচ্চমন্যতা (superiority) এবং জাতিগত বৈষম্যের ধারক হয়ে আছে ট্রপিক্যাল মেডিসিন।
আরেকটি গুরুত্বপূর্ণ বিষয় ছিল অর্থনৈতিক ব্যয় সংকোচন – economy of medicine। ১৮৬২ সালে ডবল্যু জে মুর তাঁর গ্রন্থ Health in the Tropics-এ জানাচ্ছেন যে সেসময়ে ভারতে ৮০,০০০ ব্রিটিশ সৈন্য মোতায়েন করা ছিল। এদের সুরক্ষার জন্য বিশেষ প্রয়োজন ছিল “paramount importance of sanitation, and of the truth of the great principles of hygiene”-এর। তাহলে সামরিক খরচ কমবে। পরে আরও স্পষ্ট করে বললেন – “The loss of many hundreds of soldiers, each of whom has cost the state £100 to train to his duty, was resulted from the neglect of sanitary regulations”।
১৮৮৬ সালে ডবল্যু জে মুর-এর আরেকটি গ্রন্থ প্রকাশিত হল – A Manual of the Diseases of India। এ গ্রন্থে তিনি জানালেন – “the British soldiers who then served in Bengal one year encountered as much risk of life as in three such battles as Waterloo.” (পৃঃ ২) আরও বললেন – “During the first sixty years of the past century the mortality among European soldiers in India averaged 69 per 1,000 annually, while invaliding, during at least the latter part of the period referred to, averaged 29 per 1000.” (পৃঃ ১) যদিও একইসময়ে “death rate of native troops is scarcely 11 per mille (1000)” (পৃঃ ১২)। অর্থাৎ, উপনিবেশকে সুরক্ষিত রাখার লক্ষ্যে এখানকার প্রতিকূল পরিবেশের সাথে খাপ খাইয়ে নেবার জন্য বিভিন্ন পাবলিক হেলথের পদক্ষেপ নিতে হবে, স্যানিটেশন এবং হাইজিনকে উন্নত করতে হবে। তাহলে উপনিবেশের বোঝা চালানোর খরচও বাঁচবে, আবার উপনিবেশিক বিজ্ঞানের ‘মহতী’ আকাঙ্ক্ষাও পরিচিত হবে।
ভারতের হতভাগ্য, নোংরা, অস্বাস্থ্যকর পরিবেশে বাঁচা জনতার জন্য এই ট্রপিক্যাল মেডিসিনের ‘দরদী’ হস্তক্ষেপ এদেরকে সভ্য এবং আধুনিক সমাজের নাগরিক করে তুলবে। জোসেফ চেম্বারল্যান, ১৮৯৫-১৯০৩ সাল পর্যন্ত সেক্রেটারি অফ দ্য স্টেট ফর কলোনিজ, এরকম সাম্রাজ্যবাদের নতুন নামকরণ করেছিলেন “constructive imperialism”, যদিও মাইকেল ওয়রবয়েস এই নতুন টার্মের মধ্যে দেখেছেন যে ট্রপিকস পরিপক্ক হয়ে উঠেছে বিজ্ঞানের প্রয়োগের ফলে এবং বিকশিত হবে মেট্রোপলিসের লাভের জন্য। (Michael Worboys, “Science and British colonial imperialism, 1895-1940”, DPhill thesis, University of Sussex, 1979) ওয়রবয়েস অন্যত্র বলেছেন – “In the crucial period of transition, from 1870 to 1890, biomedical science was essentially undifferentiated, and there were various ways in which knowledge and practice might have been divided. Specializaton was then the result of contingent factors, a situation exemplified by tropical medicine.” (Worboys, “Tropical Diseases”, in Companion Encyclopedia of the History of Medicine, ed. W. F. Bynum and Roy Porter, 1993, Vol. 1, pp. 512-536) সহজ কথা হল, ট্রপিক্যাল মেডিসিন ঊনবিংশ শতকের শেষভাগে মেডিসিনের শিক্ষাক্রমে “স্পেসালাইজেশন”-এর সূচনাও ঘটিয়েছিল।
“Constructive imperialism” নিয়ে ভালো আলোচনার জন্য দ্রষ্টব্য S. B. Paul – “The Economic Significance of “Constructive Imperialism”, The Journal of Economic History, Vol. 17, No. 2 (Jun., 1957), pp. 173-192।
ঐতিহাসিক মার্ক হ্যারিসন তাঁর “Tropical medicine in nineteenth-century India” (British Journal of History of Science, 1992, 25: 299-318) প্রবন্ধে বলছেন যে ট্রপিক্যাল মেডিসিনের বেশ আগে থেকে এখানকার রোগের বৈশিষ্ট্য এবং ইউরোপীয় ধরনের সাথে এর পার্থক্য নিয়ে যথেষ্ট পরিমাণে আলোচনা এবং লেখালেখি হয়েছে। হ্যারিসন জানাচ্ছেন এ কাজগুলোকে সেসময়ের চিকিৎসকেরা “tropical hygiene” বলে অভিহিত করতেন। হ্যারিসনের বক্তব্য অনুযায়ী – “rather than being typical of ‘colonial science’, tropical medicine may constitute something of an exception: the greater sensitivity of medicine to social context meant that it was more likely to be adapted in the light of colonial experience than other branches of science.”
হ্যারিসন তাঁর সিদ্ধান্ত হিসেবে জানিয়েছেন – “medical knowledge and practice in British India was significantly different from that in Britain, and that it was far from being subservient to British medical authority. Prior to 1860, ‘medical science’ in India was in no sense the ‘poor relation’ of its metropolitan counterpart, with colonial medical men challenging and making important contributions to the development of medical knowledge in Britain on the basis of their Indian experience. Within India, tropical hygiene performed important symbolic as well as practical functions, reflecting changes in the cultural and political relationship between rulers and ruled.” অর্থাৎ, বহুক্ষেত্রেই ইউরোপীয় কেন্দ্রের বিজ্ঞানের সাথে ভারতের তথা ট্রপিক্যাল দেশগুলোতে মূলধারার মেডিক্যাল জ্ঞানের ধারণার একটি প্রতিসরণ ঘটেছে। অষ্টাদশ শতাব্দী থেকেই এ প্রক্রিয়া শুরু হয়েছে। (এ বিষয়ে আলোচনার জন্য দ্রষ্টব্য – জয়ন্ত ভট্টাচার্য, “Anatomical Knowledge and East-West Exchange”, in Medical Encounters in British India, ed. Deepak Kumar and Raj Sekhar Basu, OUP, 2013, pp. 40-60)
Romanticism and Colonial Disease গ্রন্থে অ্যালান বিউয়েল (Aalan Bewell) একটি নজর করার মতো পর্যবেক্ষণ রেখেছেন – “The British experience of disease raised questions about where colonial contact begins and ends as the imperial metroplole with its heterogeneous, impoverished, and anonymous populations seemed more and more to be a simulacrum of the periphery.” (পৃঃ ১২-১৩) অস্যার্থ, উপনিবেশের দরিদ্র জনতার মতোই উপনিবেশিক কেন্দ্রের দরিদ্র জনতার মাঝে যেন “colonial diseases”-এর প্রতিচ্ছায়া খুঁজে পাওয়া যাচ্ছিল। পরে আরও স্পষ্ট করে বলেছেন – “There was a mutual refraction of colonial and metropolitan medical theory … The pathothologizing of the urban working class occurred in tandem with the pathologizing of colonial peoples.” (পৃঃ ২৭০) উপনিবেশের প্রান্তের জনতাকে যেমন রোগের এবং প্যাথলজির পিণ্ড হিসেবে দেখা হত সেরকম দৃষ্টিকোণ থেকেই দেখা হত উপনিবেশের কেন্দ্রের শ্রমিক শ্রেণী ও দরিদ্র জনতাকে। এখানে শাসকের তৈরি করা ট্রপিক্যাল মেডিসিন এক করে দেয়, বিভাজন মুছে দেয় কেন্দ্রের এবং প্রান্তের সহায়হীন, দুর্বল ও দরিদ্র জনতার মাঝে।
প্রায় কাছাকাছি কথা বলেছেন ডগলাস এম হেনেস (Douglas M. Haynes) তাঁর “Framing Tropical Disease in London: Patrick Manson, Filaria perstans, and the Uganda Sleeping Epidemic, 1891-1902” (Social History of Medicine, 2000, Vol. 13, No. 3, pp. 467-493) প্রবন্ধে – “Rather than imparting civilization, Christianity and commerce, British control created the conditions for the epidemic itself. The disruption of traditional land use and mobility patterns spurred the advance of the tsetse fly and the circulation of human reservoirs of Trypanosoma.” আমাদের এখানে ম্যালেরিয়া মহামারির চেহারা নিয়েছিল ব্রিটিশ আসার পরে – রেলপথ তৈরি হবার পরে। এটা আজ সুবিদিত গবেষণালব্ধ তথ্য। এক অর্থে উপনিবেশিক ব্রিটিশ সাম্রাজ্যবাদ ম্যালেরিয়া মহামারির জন্ম দিয়েছিল।
একইসাথে আরেকটি গুউরত্বপূর্ণ মন্তব্য করেছেন তিনি – “the metropole was not simply the site for encounters with unfamiliar diseases. It also functioned as a research centre for generating knowledge about disease in the empire.” অর্থাৎ, অজানা তথা নতুন নতুন রোগের বিষয়ে যে জ্ঞানোৎপাদন হচ্ছে সে জ্ঞানোৎপাদন কিভাবে হবে সেসব বিষয় নির্ধারণের একমাত্র জায়গা হল উপনিবেশের কেন্দ্র। সাম্রাজ্যবাদ নিজের প্রয়োজনে জ্ঞানোৎপাদন করছে এবং সে প্রক্রিয়াকে নিয়ন্ত্রণও করছে।
লন্ডনের পরে পৃথিবীর বিভিন্ন সাম্রাজ্যবাদী দেশে ট্রপিক্যাল মেডিসিন চর্চার কেন্দ্র তৈরি হতে শুরু করল। ১৯০০ সালের ১ অক্টোবর জার্মানিতে “ইন্সটিটিউট ফর মেরিটাইম অ্যান্ড ট্রপিক্যাল ডিজিজেজ” তৈরি হল। ফ্রান্সে ১৮৯০-এর দশকের পরে তৈরি হল “ইন্টারন্যাশনাল ফেডারেশন ফর ট্রপিক্যাল মেডিসিন” এবং পর্তুগালে ১৯০২ সালে। আমেরিকায় “আমেরিকান সোসাইটি অফ ট্রপিক্যাল মেডিসিন” প্রতিষ্ঠিত হল ১৯০৩ সালে। ১৯২১ সালে আমেরিকান জার্নাল অফ ট্রপিক্যাল মেডিসিন অ্যান্ড হাইজিন আত্মপ্রকাশ করল। ১৯১৩ সালে বিশ্বে ট্রপিক্যাল মেডিসিন নিয়ে প্রথম কংগ্রেস হল লন্ডনে – তৎকালীন দুনিয়ায় জ্ঞানের কেন্দ্রে।
এখানে একটি তথ্যের উল্লেখ করা দরকার। ম্যানসন তাঁর বইয়ের ১৮৯৮ সালে প্রকাশিত প্রথম সংস্করণে মোট ৭টি সেকশনে রোগের বর্গবিভাগ করেছিলেন – (১) Fevers – এর মধ্যে ম্যালেরিয়া, ইয়েলো ফিভার, প্লেগ, ডেঙ্গু, মেডিটারিয়ানিয়ান ফিভার, কালাজ্বর, ট্রপিক্যাল টাইফয়েড, হিট-স্ট্রোক ইত্যাদি ছিল। (২) “General Diseases of Undifferentiated Nature” – বেরিবেরি, স্লিপিং সিকনেস, এপিডেমিক ড্রপসি ইত্যাদি ছিল। (৩) “Abdominal Diseases” – কলেরা, ডিসেন্ট্রি, স্প্রু, ট্রপিক্যাল লিভার অ্যাবসেস ইত্যাদি। (৪) “Infective Granulomatous Disease” – লেপ্রসি, yaws ইত্যাদি। (৫) “Animal Parasites and Associated Diseases” – ফাইলেরিয়ার বিভিন্ন গোত্র, বিভিন্ন ধরনের কৃমির বিবরণ। (৬) “Skin Diseases” – ঘামাচি, ফোঁড়া, Madura foot or Mycetoma, Myasis ইত্যাদি। (৭) “Local Diseases of Uncertain Nature” – Goundu or Anakhre এবং Ainhum। খেয়াল করলে বুঝবো, এ রোগগুলোর বেশিরভাগই সার্বজনীন। কয়েকটি গরমের দেশের। ক্লিনিক্যাল মেডিসিনের চৌহদ্দি বৃদ্ধি পেল। ট্রপিক্যাল মেডিসিন মেডিসিনের শিক্ষার দুনিয়ায় স্পেশালাইজেশনের ভিত্তি তৈরি করল। এতে ডিপ্লোমা দেওয়া শুরু হল।
ট্রপিক্যাল মেডিসিনের একাল
২য় বিশ্বযুদ্ধ পর্যন্ত ট্রপিক্যাল মেডিসিনের ধ্রূপদী সাম্রাজ্য কমবেশি অটুট ছিল। ২য় বিশযুদ্ধের পরে উপনিবেশের থাবা এবং দখলদারি থেকে একের পরে এক দেশ মুক্ত হতে শুরু করল। স্বাধীন দেশগুলো নিজেদের মতো করে স্বাস্থ্যব্যবস্থা ও এর পরিচালনা স্থির করল। এক্ষেত্রে চিনের উদাহরণ উল্লেখযোগ্য। ট্রপিক্যাল মেডিসিনের তোয়াক্কা না করে নিজস্ব দেশীয় পদ্ধতিতে রোগের মোকাবিলা করেছিল। এক্ষেত্রে জোশুয়া হর্নের লেখা Away with all pests: an English surgeon in People’s China, 1954-1969 (১৯৭১) একটি প্রামাণ্য দলিল। আরেকটি উল্লেখযোগ্য গ্রন্থ Megan Vaughan-এর Curing Their Ills: Colonial Power and African Illness (1991)। Vaughan বলছেন – “in the course of the period surveyed here (c. 1890-1950) there were discernible shifts in the biomedical discourse on Africa.” (পৃঃ ২০১)
মুক্ত চিনের যে রোগগুলো মানুষের স্বাস্থ্য-সামর্থ্য এবং দেশের অর্থনীতিকে ক্ষতিগ্রস্ত করেছিল তার মধ্যে একটি প্রধান রোগ ছিল schistosomiasis – যার বাহক শামুক। ট্রপিক্যাল মেডিসিনের শাস্ত্রের কোন্রকম পাঠ না করেই চিনের মুক্তি ফৌজ, চিকিৎসক এবং মুক্তিকামী জনতার সম্মিলিত প্রয়াস এই রোগকে নির্মূল করেছিল চিনে। জোশুয়া হর্ন একটি বিবরণ দিয়েছেন – “Chairman Mao’s thinking has increasingly guided our actions and, as a result, we have won great victories in the fight against schistosomiasis. Night-soil control is now in force in 2,584 production teams throughout the county, and more than 6,000 sanitary workers and 331 peasant doctors have been trained. Hospital beds have increased from 40 at the time of Liberation to 565, not including 250 beds in Commune clinics. The length of snail infected river banks has been reduced from 4,300,000 metres 65,000 metres, and infected paddy fields from 80,000 mu (জমির চৈনিক মাপ) to 6,200 mu. In September and October, 1965, 300,000 man-workdays were spent on snail elimination.” (পৃঃ ১০২)
দীর্ঘকালীন উপনিবেশিকতার পরে এশিয়া, আফ্রিকা আর লাতিন আমেরিকার দেশগুলোর একটা বড় অংশ ধীরে ধীরে স্বাধীনতা অর্জন করছে। দুটি বিষয় এসব দেশের কাছে গুরুত্ব নিয়ে হাজির হল। একদিকে, নিজস্ব যা যৎসামান্য সম্পদ আছে (বিশেষ করে মানব সম্পদ) তার সর্বোচ্চ ব্যবহার করতে হবে; অন্যদিকে, যুদ্ধ-দারিদ্র্য-বুভুক্ষা-দীর্ণ অগণন মানুষের কাছে স্বাস্থ্যের ন্যূনতম সুযোগ পৌঁছে দিতে হবে। ১৯৬৭ সালে একটি গবেষণা দেখালো – Some developing countries have developed health care programmes at the most peripheral level to meet the health and development needs of the deprived populations. Each experience has followed a particular approach. China uses mass education programmes and “barefoot doctors” to deliver primary health services. (Amor Benyoussef, Barbara Christian, “Health care in developing countries”, Social Science and Medicine 1967, 11 (6-7): 399-408) এদের আলোচনায় স্পষ্টভাবে বলা হল চীনে নগ্নপদ চিকিৎসক বা “barefoot doctors” এ সমস্যার অনেকটা সমাধান করেছে। এছাড়াও তানজানিয়া, কিউবা, ভেনেজুয়েলা এবং নাইজেরিয়াতে প্রায় একইরকম পদ্ধতিতে ফল পাওয়া যাচ্ছে। পৃথিবীতে সূচনা হল প্রাথমিক স্বাস্থ্যব্যবস্থার ধারণার। ১৯৬০-এর দশকের শুরু থেকেই মেক্সিকোতে ডেভিড ওয়ার্নার-এর (সুবিদিত গ্রন্থ Where There Is No Doctor-এর লেখক) উদ্যোগে তৃণমূল স্তরে গ্রামের সাধারণ মানুষকে সামিল ও প্রশিক্ষিত করে প্রাথমিক স্বাস্থ্যকে সুরক্ষিত করার উদ্যোগ শুরু হয়েছিল। লাতিন আমেরিকার অনেকগুলো দেশেই ওয়ার্নারের প্রভাবে জনস্বাস্থ্য আন্দোলন পরিব্যাপ্ত হয়েছিল। আমাদের ভারতে সেসময়ে শুরু হয়েছিল জামখেদ আন্দোলন যা পরে জনস্বাস্থ্য অভিযান-এর রূপ নেয়।
একেবারে হালে পৃথিবীর মান্য ও চিকিৎসক মহলে সর্বাধিক পঠিত নিউ ইংল্যান্ড জার্নাল অব মেডিসিন-এ এমন মন্তব্য করা হয়েছে যে – “আমেরিক থেকে আগত একজন পর্যটকের কাছে কিউবা মাথা ঘুরিয়ে দেবার মতো…কিউবার স্বাস্থ্য পরিষেবার বিষয়টি কেমন অবাস্তব বলে মনে হয়। প্রত্যেকের একজন করে পারিবারিক চিকিৎসক আছে। সমস্ত কিছু বিনামূল্যে – কোন ইন্সিউরেন্স কোম্পানির আগাম অনুমোদন ছাড়াই। সমস্ত ব্যবস্থাটি মনে হয় আপাদ-মস্তক উল্টে আছে। সমগ্র ব্যবস্থা সুশৃঙ্খলভাবে সংগঠিত, এবং প্রাথমিক গুরুত্ব দেওয়া হয়েছে প্রতিরোধ বা প্রিভেনশন-এর ওপরে। যদিও কিউবার অর্থনৈ্তিক সামর্থ্য নিতান্ত সীমিত, এর স্বাস্থ্য পরিষেবা ব্যবস্থা এমন কিছু সমস্যার সমাধান করেছে যা আমাদের ব্যবস্থা এখনো নজর করে উঠতে পারেনি।” (Edward Campion and Stephen Morrissey, “A Different Model – Medical Care in Cuba”, New England Journal of Medicine 2013, 368(4): 297-299)
মোদ্দা বিষয় হল, ১৯৭০ থেকে ১৯৭৮-এর মধ্যে আফ্রিকার বিভিন্ন দেশেও জনস্বাস্থ্য আন্দোলনের বিভিন্ন রূপ তৈরি হতে থাকে। ১৯৭৩ থেকে ১৯৭৮-এর মধ্যে চীন সোভিয়েট রাশিয়ার সহযোগিতায় এবং আফ্রিকার কয়েকটি দেশের সমর্থনে হু-কে তৃণমূল স্তরে প্রাথমিক স্বাস্থ্যব্যবস্থাকে প্রসারিত করা এবং রোগের ক্ষেত্রে সামাজিক ভূমিকার ব্যাপারে আরো বেশী যত্নবান ও সক্রিয় হবার জন্য চাপ দিতে থাকে। এক গবেষক দেখিয়েছেন (Anne-Emmanuel Birn, “The stages of international (global) health: Histories of success or successes of history?”, Global Public Health 2009, 4(1): 50-68), যদিও সোভিয়েট রাশিয়া ১৯৪৯-১৯৫৭ পর্যন্ত সময়ে হু-র সদস্য ছিলো না কিন্তু হু-র বাৎসরিক বাজেটের ৬% যোগাত এ দেশটি। ১৯৫৯ সালে সদস্য হবার পরে এর পরিমাণ বেড়ে হয় ১৩%।
১৯৭৮ সালে বিশ্বস্বাস্থ্য সংস্থার সেসময়ের সবচেয়ে বড়ো সম্মেলন হল অবিভক্ত রাশিয়ার কাজাখিস্তানের আলমা-আটায় (বর্তমানে আলমাটি), ৬-১২। ১৩৪টি দেশের প্রতিনিধি, ৬৭টি আন্তর্জাতিক সংগঠন এবং বহুসংখ্যক অ-সরকারি সংগঠন এ সম্মেলনে অংশ নিয়েছিল। বিশ্বুস্বাস্থ্য সংস্থা বা WHO এবং শিশুদের আন্তর্জাতিক সংস্থা UNICEF ছিল এ সম্মেনলনের যৌথ আহ্বায়ক। উল্লেখযোগ্য, চিন এ সম্মেলনে অংশ নেয়নি। ১৯৭৮-এ হু-র মহাসচিব ছলেন হ্যাফডান ম্যালার (Halfdan Mahler)। তাঁর দার্শনিক অবস্থান ও চিন্তার একটি প্রতিফলিত অবস্থাও বটে এ সম্মেলনে। ইতিহাস বহুলাংশেই নৈরব্যক্তিক হলেও কখনো ইতিহাসের সন্ধিক্ষণে ব্যক্তির ভূমিকা বিশেষভাবে গুরুত্বপূর্ণ হয়ে ওঠে। ঐতিহাসিক এ সম্মেলনে দুটি বিষয় সবিশেষ গুরুত্ব পেল – (১) Health for All by 2000 A.D. এবং (২) comprehensive primary health care (সংহত প্রাথমিক স্বাস্থ্যব্যবস্থা)। এ ঘোষণা বিশ্বের বিভিন্ন প্রান্তে জনস্বসাথ্য আন্দোলনের অভিমুখ ও গতিবেগের জন্ম দিল। ২০০ সালের মধ্যে সকলের জন্য নিতান্ত অধরা থেকে গেলেও কয়েকটি দেশে রাষ্ট্রিক স্তরে এবং বেশিরভাগ ক্ষেত্রে অ-সরকারিভাবে সংহত প্রাথমিক স্বাস্থ্যব্যবস্থা-র ধারণা ক্রমশ বেগবান হয়ে ওঠে।
সময়ের চাকায় ঘুরে
প্রসঙ্গত, দ্বিতীয় বিশ্বযুদ্ধের সময়ে পারমাণবিক বিস্ফোরণের প্রয়োজনে বিপুল অর্থের বিনিয়োগে নতুন নতুন প্রযুক্তির জন্ম হয়েছিলো (যার ফলিত চেহারা সিটি স্ক্যানার, এম আর আই ইত্যাদি)। যুদ্ধোত্তর সময়ে এই বিনিয়োগের দীর্ঘকালীন মুনাফা ধরে রাখার জন্য আন্তর্জাতিকভাবে এ সমস্ত প্রযুক্তি রফতানি নিতান্ত জরুরী হয়ে পড়লো। উচ্চ প্রযুক্তি-নির্ভর চিকিৎসা (যেমন ক্যানসার ও হার্টের অসুখ) এক্ষত্রে সবচেয়ে সফল ও কার্যকরী অবস্থা তৈরি করে। অসুস্থ মানুষ মেডিসিনের ও চিকিৎসকের ওপরে নির্ভর করবেই এবং সমগ্র চিকিৎসা ব্যবস্থাকে যদি প্রযুক্তি নির্ভর করে তোলা যায় তাহলে অসুস্থতা থেকে নিংড়ে নেওয়া মুনাফা নিয়ে দুশ্চিন্তা কমে যায়। এর পূর্বশর্ত দুটি – (১) চিকিৎসাকে মুক্ত বাজারের অর্থনীতির আওতায় আনতে হবে এবং, একইসাথে, সাধারণ জনসমাজকে এই অর্থনৈতিক দর্শনে বিশ্বাসী করে তুলতে হবে, (২) স্বাস্থ্য-র এবং “সংহত প্রাথমিক স্বাস্থ্য পরিষেবা”-র ধারণাকে স্বাস্থ্য পরিষেবা এবং selective primary health care-এর ধারণা দিয়ে প্রতিস্থাপিত করতে হবে। একই সাথে রাষ্ট্রের নিয়ন্ত্রণ থেকে স্বাস্থ্য পরিষেবাকে পূর্ণত মুক্তও করে ফেলতে হবে। গবেষকেরা দেখিয়েছেন কিভাবে ১৯৭০ পরবর্তী সময়ে নয়া-উদারবাদী স্বাস্থ্যনীতি “have shifted resources from the public to the private sector, reduced benefits to recipients, and affected the lives of clients and workers alike.” (Mimi Abramovitz, Jennifer Zelnick, “Double Jeopardy: the impact of neoliberalism on care workers in the United States and South Africa”, International Journal of Health Services 2010, 40 (1): 97-117)
১৯৭৭ সালে Alain Enthoven মুক্ত বাজারের উপযোগী Consumer Choice Health Plan (“এ ন্যাশনাল হেলথ ইন্সিউরেন্স প্রোপোজাল বেসড অন রেগুলেটেড কমপিটিসন ইন দ্য প্রাইভেট সেক্টর”) তৈরি করলেন। আমেরিকার কার্টার প্রশাসন এটাকে অনুমোদন করলো। NEJM-এ ১৯৭৮ সালের মার্চ মাসে “Consumer Choice Health Plan” শিরোনামে দুটো কিস্তিতে প্রকাশিত হল এ লেখা। ১৯৭৯-এর ২৭শে ডিসেম্বর Wall Street Journal-এ প্রকাশিত একটি প্রবন্ধ বিশ্লেষণ করে দেখালো যে হেলথ কেয়ার করপোরেশনগুলোর নীট আয় ১৯৭৯ সালে ৩০-৩৫% বৃদ্ধি পেয়েছে এবং ১৯৮০ সালে আরো ২০-২৫% আয় বৃদ্ধি প্রত্যাশিত। NEJM-এর প্রাক্তন সম্পাদক রেলম্যান এক প্রবন্ধে জানালেন – ১৯৭৯ সালে কেবলমাত্র বিভিন্ন ধরনের ডাক্তারি পরীক্ষা-নিরীক্ষায় ব্যয়িত অর্থের পরিমাণ ১৫ বিলিয়ন ডলার এবং যৌগিক পদ্ধতিতে প্রতি বছরে শতকরা ১৫ ভাগ হারে বাড়বে, উপরন্তু আমেরিকানরা ব্যক্তিগত উদ্যোগ, মালিকনা এবং মুনাফার তাগিদে বিশ্বাস করে। (Arnold Relman, “The New Medical-Industrial Complex,” NEJM 1980, 303(17): 963-970)
একই জার্নালে ১ নভেম্বর, ১৯৭৯-তে প্রকাশিত হল জুলিয়া ওয়ালশ এবং কেনেথ ওয়ারেনের লেখা ‘বিখ্যাত’ প্রবন্ধ “Selective Primary Health Care — An Interim Strategy for Disease Control in Developing Countries”। NEJM-এ ১৯৮১ সালে প্রকাশিত আরেকটি গুরুত্বপূর্ণ লেখায় (“Health Care in the Developng World: Problems of Scarcity and Choice”) লেখকেরা বললেন যে গ্রামীন জনসাধারণের জন্য প্রাথমিক স্বাস্থ্যব্যবস্থা-কেন্দ্রিক দৃষ্টিভঙ্গি “may need to be modified to address different problems arising from life styles and diets in the urban setting.” অদ্ভুত ব্যাপার হল শহর এবং গ্রামকে গুলিয়ে দেবার চেষ্টা এবং সামাজিক অসাম্যের ব্যাধিকে লাইফ স্টাইল এবং খাদ্যাভাসে সীমায়িত করে ফেলা।
পৃথিবীতে সবার আগে UNICEF “সিলেকটিভ প্রাইমারী হেলথ কেয়ার”-এর ধারণা গ্রহণ করে এবং সংহত স্বাস্থ্যব্যবস্থার ধারণাকে হ্রস্ব করে GOBI (Growth monitoring, Oral re-hydration Solution, Breast-feeding and Immunization) প্রকল্প গ্রহণ করে। এ বিষয়ে ফ্রান বম-এর গবেষণাপত্র উল্লেখযোগ্য – “Health for All Now! Reviving the spirit of Alma Ata in the twenty-first century: An Introduction to the Alma Ata Declaration” (Social Medicine 2007, 2: 34-41)
এর ফলে সংহত স্বাস্থ্যব্যবস্থার ধারণার মাঝে কমিউনিটিকে যুক্ত করে রোগের মোকাবিলায় যে “horizontal” ধারণা ছিল সেটা রূপান্তরিত হল রোগ-কেন্দ্রিক “vertical” প্রোগ্রামে। আলাদা আলাদা করে রোগ বাছাই করে তার চিকিৎসা করা হবে। এরই একটি ফলিত এবং প্রসারিত চেহারা হল ট্রপিক্যাল মেডিসিনের ধারণার “নেগলেক্টেড ট্রপিক্যাল ডিজিজেজ”-এর ধারণায় রূপান্তর।
নেগলেক্টেড ট্রপিক্যাল ডিজিজেজ
১৯৭৭ সালে এক আমেরিকান মেডিক্যাল গবেষক কেনেথ এস ওয়ারেন রকফেলার ফাউন্ডেশন-এর কাছে “গ্রেট নেগলেক্টেড ডিজিজেজ” নামে একটি প্রস্তাব দেন – “In December 1977, Warren presented his proposal to the board of trustees of the RF to encourage research on the great neglected diseases of mankind (GND) by creating “a network of high-quality investigators who would constitute a critical mass in this field, attract the brightest students and conduct research of excellence”। (Conrad Keating, “Ken Warren and the Rockefeller Foundation’s Great Neglected Diseases Network, 1978–1988: The Transformation of Tropical and Global Medicine”, Molecular Medicine, ডিসেম্বর ১৬, ২০১৪, পৃঃ ৫২৪-৫৩০) এটাই ২০০০ সালের শুরু থেকে পরিবর্তিত চেহারায় “নেগলেক্টেড ট্রপিক্যাল ডিজিজেজ” নামে গৃহীত এবং প্রসারিত হতে শুরু করে।
Peter J Hoetz একটি প্রবন্ধে জানান – “The NTDs are considered high-morbidity but low-mortality infections. Estimates for the number of deaths that result from the 13 NTDs range from 146,000 to 534,000 annually. On the basis of deaths alone and in terms of their attention by global health policy makers, the NTDs cannot compete with HIV/AIDS, tuberculosis, or malaria, each of which results in 1 million deaths or more annually.” (“The Neglected Tropical Diseases and the Neglected Infections of Poverty: Overview of Their Common Features, Global Disease Burden and Distribution, New Control Tools, and Prospects for Disease Elimination”, Institute of Medicine (US) Forum on Microbial Threats. Washington (DC): National Academies Press (US); 2011.)
কিন্তু হু-র হিসেবে “Neglected tropical diseases (NTDs) are a diverse group of 20 conditions that are mainly prevalent in tropical areas, where they mostly affect more than 1 billion people who live mostly impoverished communities.” (WHO, Neglected tropical diseases, ১৪ নভেম্বর, ২০২১) এ প্রবন্ধে হু জানায় যে এই রোগগুলো অবহেলিত এজন্য কারণ “they are almost absent from the global health agenda. Even today, when the focus is on Universal Health Coverage, NTDs have very limited resources and are almost ignored by global funding agencies. NTDs are diseases of neglected populations that perpetuate a cycle of poor educational outcomes and limited professional opportunities and are associated with stigma and social exclusion.” অর্থাৎ দারিদ্র্যের অভিশাপ হল এই ২০টি রোগ। রোগাক্রান্ত মানুষগুলোর পাশে দাঁড়ানোর জন্য কেউ নেই, নেই কোন ইউনিভার্সাল হেলথ কভারেজ।
The Neglected Tropical Diseases
| The 13 NTDs from Hotez et al. (2006b, 2007)a | Approximate Global Prevalence (Hotez et al., 2007, 2009b) | The 17 NTDs from WHO (2010a |
| Helminth Infections Soil-transmitted helminth infections: ascariasis, trichuriasis, hookworm Schistosomiasis Lymphatic filariasis Onchocerciasis Dracunculiasis |
807 million (ascariasis) 604 million (trchuriasis) 576 million (hookworm) 207 million 120 million 37 million <0.01 million 20–40 million ND ND |
Helminth Infections Soil-transmitted helminth infections: ascariasis, trichuriasis, hookworm Schistosomiasis Lymphatic filariasis Onchocerciasis Dracunculiasis Foodborne trematodiases Cystic echinococcosis Cysticercosis |
| Protozoan Infections Leishmaniasis Chagas disease Human African trypanosomiasis |
12 million 8–9 million <0.01 million |
Protozoan Infections Leishmaniasis Chagas disease Human African trypanosomiasis |
| Bacterial Infections Trachoma Leprosy Buruli ulcer |
84 million 0.4 million <0.01 million ND |
Bacterial Infections Trachoma Leprosy Buruli ulcer Endemic syphilis (treponematoses) |
| 50 million 0.05 million |
Viral Infections Dengue and other arboviral diseases Rabies |
Neglected Infections Amid Wealth: Major Neglected Infections of Poverty in the United States and Europe
| United States of America | Europe |
| Helminth Infections Soil-transmitted helminth infections: ascariasis, enterobiasis, trichuriasis, strongyloidiasis Toxocariasis Cysticercosis |
Helminth Infections Soil-transmitted helminth infections: ascariasis, enterobiasis, trichuriasis, strongyloidiasis Toxocariasis Trichinellosis |
| Protozoan Infections Chagas disease Cutaneous leishmaniasis Cryptosporidiosis Giardiasis Toxoplasmosis Trichomoniasis |
Protozoan Infections Chagas disease Visceral leishmaniasis Cryptosporidiosis Giardiasis Toxoplasmosis Trichomoniasis |
| Bacterial and Viral Infections Congenital CMV Haemophilus influenzae type A Dengue fever |
Bacterial and Viral Infections Brucellosis Leptospirosis Nondengue arboviral infections |
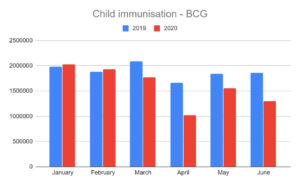
কোভিড অতিমারির জন্য ভারতে কিভাবে বিসিজি টিকার কাজ ব্যাহত হয়েছে তা নীচের ডায়গ্রাম থেকে বোঝা যাবে।
Peter Hoetz এবং আরও দুজন একটি সম্পাদকীয়তে (২৯ জানুয়ারি, ২০২১) জানিয়েছেন “Beginning in the 1990s with the World Bank’s World Development Report and later, the Report of the Commission on Macroeconomics and Health, was an unprecedented recognition that the poverty-disease equation flows both ways. Poverty gives rise to disease, and disease causes poverty .” (“The new COVID-19 poor and the neglected tropical diseases”, Infectious Disease and Poverty) ২০১৯-এর হিসেব অনুযায়ী, পৃথিবীর জনসংখ্যার ৮.৪% (৬৫ কোটি মানুষ) চূড়ান্ত দারিদ্র্যের মধ্যে বাস করে। কিন্তু অতিমারির পরে “due to the economic devastation from COVID-19, there was instead an abrupt and alarming increase with more than 100 million new people thrown into extreme poverty in 2020. The estimates are that now 766 million people, or almost 10% of the global population.” এঁদের অভিমত অনুযায়ী অতিমারি জনিত দারিদ্র্য বিপুলভাবে বেড়েছে পৃথিবীর তিনটি দেশে – ভারত, নাইজেরিয়া এবং কঙ্গোতে।
বিশ্বখ্যাত PLoS জার্নালের একটি প্রবন্ধে (“United States Military Tropical Medicine: Extraordinary Legacy, Uncertain Future”, ডিসেম্বর ২৬, ২০১৩) বলা হয়েছিল – “Over the last hundred years the morbidity suffered by US troops engaged in conflict as a result of tropical infections has in some cases exceeded combat casualties.” বলা হয়েছিল – “Allied forces in the Middle East and East Africa suffered heavily from malaria and from diarrheal disease and dysentery in World War I. Among American troops during 1917 and 1918, malaria accounted for approximately 27,000 hospital admissions … In World War II, hundreds of thousands of American troops serving in the Pacific theatre were struck by tropical infections, especially those returning from New Guinea and the Philippines. In all, almost one million cases of tropical infections occurred among US troops. Diarrheal disease and dysentery were widespread, and Mackie (1947) estimated that approximately one in four returning GIs suffered from at least one tropical infection, led by intestinal protozoa (mostly Entamoeba histolytica) or helminths (mostly hookworm infection), as well as relapsing malaria from Plasmodium vivax (and a significant number of P. falciparum infections). Schistosomiasis caused by Schistosoma japonicum was also common among soldiers fighting in Leyte, Philippines. Many of these diseases were latent and were not diagnosed until American soldiers returned to the US.” নীচের ডায়াগ্রাম থেকে এটা পরিষ্কার হবে।
এতো গেল আমেরিকার বিশ্বব্যাপী যুদ্ধের ফলশ্রুতিতে নেগলেক্টেড ট্রপিক্যাল ডিজিজেজের কারণে আমেরিকান সৈন্যদের জীবনহানির ঘটনা। আমেরিকার মতো যুদ্ধবাজ না হয়েও ভারতের চিত্রটি দেখা যাক।
এপ্রিল ২০১০-এ PLoS Neglected Tropical Disease পত্রিকায় একটি প্রবন্ধ প্রকাশিত হয়েছিল “Nuclear Weapons and Neglected Diseases: The ‘Ten-Thousand-to-One Gap’” শিরোনামে। প্রবন্ধটিতে বলা হয় – “Indeed, the 11 nuclear weapons states together account for up to one-half of the global disease burden from all neglected diseases. However, for a tiny fraction (less than 1/10,000th) of the costs of producing and maintaining a nuclear arsenal the 11 nuclear powers could eliminate most of their neglected diseases and engage in joint neglected disease research and development efforts that help to reduce international tensions and promote world peace.”
আমরা একাধিক জিজ্ঞাসার মুখে এসে দাঁড়ালাম – (১) কেন, কোন প্রেক্ষাপটে এবং কিভাবে একদা সার্বজনীনভাবে গৃহীত ট্রপিক্যাল মেডিসিন “নেগলেক্টেড ট্রপিক্যাল ডিজিজ”-এর তকমায় পর্যবসিত হল, (২) ১৯৭৮-এ আন্তর্জাতিকভাবে গৃহীত “comprehensive primary health care (সংহত প্রাথমিক স্বাস্থ্যব্যবস্থা) কিভাবে ধীরে ধীরে ওয়ার্ল্ড ব্যাংক, আইএমএফ এবং দানবীয় বহুজাতিক সংস্থাগুলোর চাপে “সিলেক্টিভ প্রাইমারি হেলথ কেয়ার”-এ রূপান্তরিত হল, (৩) আন্তর্জাতিক স্তরে কি কি ধারাবাহিক প্রক্রিয়ার ফলে “হরাইজন্টাল” তথা কমিউনিটি-কেন্দ্রিক স্বাস্থ্যের কর্মসূচী রোগ-কেন্দ্রিক “ভার্টিকাল” প্রোগ্রামে পর্যবসিত হল। ট্রপিক্যাল মেডিসিন থেকে “নেগলেক্টেড ট্রপিক্যাল ডিজিজ”-এর হ্রস্বীকরণ (reduction) হওয়া একদিকে যেমন একটি ঐতিহাসিক ঘটনা, অন্যদিকে তেমনি মেডিসিনের মধ্য থেকে ক্রমাগত মানুষের গুরুত্ব অপসৃত হবার কাহিনীও বটে। এভাবেই মেডিসিনের ইতিহাস পুনর্লিখিত হয় বারংবার। এখানেই মানুষের কণ্ঠস্বরের গুরুত্ব – দারিদ্র্য থেকে মুক্তির জন্য লড়াই করার আওয়াজ তোলা, রোগ-কেন্দ্রিক হবার পরিবর্তে স্বাস্থ্যের কর্মসূচীকে আবার কমিউনিটি-কেন্দ্রিক করে তোলা এবং স্বাস্থ্য মানুষের মৌলিক মানবাধিকার করার জন্য আন্তরিকভাবে ঐক্যবদ্ধ হওয়া।

















♥️♥️♥️♥️
Very informative content as usual..
খুবই সত্যি কথা। ধীরে ধীরে চিকিৎসা সামগ্রিক না হয়ে ব্যক্তিকেন্দ্রিক হয়ে উঠছে ট্রপিক্যাল রোগগুলি যথাযত গুরুত্ব হারাচ্ছে। কোভিডের ধাক্কা বুঝিয়ে দিচ্ছে যে রোগমুক্তি একটা সামগ্রিক ব্যাপার আবার ব্যাক্তিগত ও বটে। দুইয়ের যথাযত সময়োপযোগী মিলন কাম্য।
আপনার লেখাটা সত্যি ভাববার বিষয়। কিভাবে চিকিৎসা ব্যবস্থা ধরাছোঁয়ার বাইরে চলে যাচ্ছে আর কি ভাবে আমরা বহুজাতিক সংস্থাগুলির হাতের পুতুলে পরিণত হচ্ছি তা বুঝেও না বোঝার ভান করে থাকি।
বিষয়টা কিছুদূর জানতাম।বিস্তারে জানলাম।
It is better to write in one language.You can give reference at the end of the article.
অতি গুরুত্বপূর্ণ আলেচনা
চমৎকার লেখা। চমৎকার বললাম কারণ বৈজ্ঞানিক দৃষ্টিভঙ্গী আমার মত অবৈজ্ঞানিকের বুঝতে অসুবিধা হয় নি। সত্যিই তো ট্রপিকাল মেডিসিন নিয়ে কাজের অনেক প্রয়োজন থাকলেও তার গুরুত্ব কেন হ্রাস করা হচ্ছে, সরকারী চিকিৎসক-বৈজ্ঞানিকদের গবেষণার সুযোগ ক্রমাগত খর্ব করা হচ্ছে। সরকারী হাসপাতালের গুরুত্বও কমছে কারণ ব্যক্তিগত বা কর্পোরেট মুনাফাবাজরা সরকারী চিকিৎসার অসারতার মিথ্যা প্রচার করতে ২৪ ঘন্টা ব্যস্ত আছে। সরকারও বোধহয় হাল ছেড়ে দিচ্ছেন কারণ ভোটারদের ভাল ভাল হোটেলে তথা চিকিৎসাকেন্দ্রে চিকিৎসা করার জন্য কার্ড দিচ্ছেন রাজ্য বা কেন্দ্রীয় স্তরে। অথচ সারা ভারতে আধুনিক চিকিৎসার জনক কিন্তু এই সরকারী হাসপাতালই। এখনও শতকরা নব্বুই ভাগ রোগী সরকারী হাসপাতালে চিকিৎসিত হন এবং সরকারী ডাক্তাররা মুখবুজে কাজ করে যাচ্ছেন হাজার প্রতিকূলতা সত্ত্বেও।
সরকার যদি সরকারী হাসপাতালগুলিকে আরও সুযোগ এবং আধুনিকীকরণ করতে পারতেন তবে হোটেলগুলি ব্যবসা ছেড়ে চিকিৎসা করতেন ন্যায্য খরচে প্রতিযোগিতার বাজারে টিঁকে থাকার জন্য।
ডঃ জয়ন্ত ভট্টাচার্যকে ধন্যবাদ এই আলোচনার জন্য।
দুটো ব্যাপার এখানে লেখার রয়েছে। যে সময়ে “ট্রপিকাল” অসুখের কথা ভৌগলিক বা ধরা যাক পর্যাবরণের পরিপ্রেক্ষিতে ভাবা হচ্ছে, তার বেশ কয়েক দশক আগে, খোদ ল্ণ্ডনে কলেরার মহামারী এক ভয়ঙ্কর আকার ধারণ করে; সেই সময়ের বর্ণনা থেকে জানা যাচ্ছে:
“When a wave of Asiatic cholera first hit England in late 1831, it was thought to be spread by “miasma in the atmosphere.” By the time of the Soho outbreak 23 years later, medical knowledge about the disease had barely changed, though one man, Dr John Snow, a surgeon [actually an anesthesiologist] and pioneer of the science of epidemiology, had recently published a report speculating that it was spread by contaminated water — an idea with which neither the authorities nor the rest of the medical profession had much truck. Whenever cholera broke out — which it did four times between 1831 and 1854 — nothing whatsoever was done to contain it, and it rampaged through the industrial cities, leaving tens of thousands dead in its wake. The year 1853 saw outbreaks in Newcastle and Gateshead as well as in London, where a total of 10,675 people died of the disease. In the 1854 London epidemic the worst-hit areas at first were Southwark and Lambeth. Soho suffered only a few, seemingly isolated, cases in late August. Then, on the night of the 31st, what Dr Snow later called “the most terrible outbreak of cholera which ever occurred in the kingdom” broke out.”
(https://www.ph.ucla.edu/epi/snow/broadstreetpump.html)
এই একই সময়ে জন স্নো’র হাত ধরে প্রথম ফিল্ড এপিডেমিওলজির প্রসার ঘটছে| কাজেই বিষয়টা শুধুই infectious disease বা ভুগোলর নয়, এই “নেগলেক্টের” একটা সাম্রাজ্যবাদী পরিপ্রেক্ষিত রয়েছে, যেটার কথা জয়ন্তদা, তুমি চমৎকার তুলে ধরেছ।
দ্বিতীয় বিষয়টা আরেকটু জটিল, কারণ ভুগোল ইদানীং ইতিহাসে পর্যবসিত হয়েছে, এবং “সভ্যের বর্বর লোভ” পর্যাবরণকে এমন একটা জায়গায় নিয়ে গেছে, যে, উষ্ণায়ণের কারণে বহু সুশীতল সমুদ্রও এখন গরম, এবং যার ফলে বিশ্বের বহু দেশে তথাকথিত “ট্রপিকাল” অসুখের হটস্পট তৈরী হচ্ছে।
এবার দেখার, অবহেলিত অসুখ সমূহ কতদিন “অবহেলিত” থাকে।
বেশ তথ্যসমৃদ্ধ, চিত্তাকর্ষক এবং অনেককিছু জানা ছিল না। আপনার কলম চলতে থাকুক।
অত্যন্ত তথ্যপূর্ণ লেখা। সমৃদ্ধ হলাম।ধন্যবাদ স্যার
A very timely article Jayanta. This area of medicine has been neglected for sometime now with all the attention being captured by the modern and so-called western medicine. The medical curriculum needs to incorporate tropical medicine with its due importance.
Excellent one sir
আর এর ফলে যা হয়েছে, সেটা হচ্ছে বিলেতে টিবি কেস বেড়েই চলেছে, কিন্তু কোন শালা টিবি’র গুরুত্ব বোঝে না!
একদিন default করলেই দায়-দায়িত্ব খালাস, refer back to GP!
তারপর সেই open tuberculosis রুগীগুলো আসে এমার্জেন্সিতে!
এই গাধাগুলোকে বুঝিয়ে পারিনা, যে এই পেশেন্টগুলোই সবচেয়ে মারাত্মক! এদের প্রয়োজনে জেলখানায় ঢুকিয়ে ওষুধ খাওয়াতে হবে, যতক্ষণ না সুস্থ হয়, অথবা পটল তোলে!
I get the feeling that the white guys have NO insight into what TB can do to you!
আর সেটা হয়েছে শুধুমাত্র এই otheringএর জন্যে!